ჯანმრთელობაზე პრევენციული ზრუნვა გულისხმობს, სიმპტომების არარსებობის პირობებშიც კი, რეგულარულ გინეკოლოგიურ შემოწმებასა და სკრინინგული ტესტების ჩატარებას. სკრინინგული ტესტები ტარდება სიმპტომების გამოვლენამდე, იმ დაავადებების სადიაგნოზოდ, რომელთა პრევენცია ან შედეგიანი მკურნალობა შესაძლებელია ადრეულ ეტაპზე აღმოჩენის შემთხვევაში. ქალებმა 13-15 წლის ასაკიდან გინეკოლოგიური შემოწმება ყოველწლიურად უნდა გაიარონ. სქესობრივად აქტიური ყველა ქალისათვის შეფასება უნდა მოიცავდეს მენჯის გასინჯვას. შედარებით ახალგაზრდა, სქესობრივად არააქტიურ ქალებს შეიძლება მენჯის გასინჯვა არ ჩაუტარდეთ. სქესობრივი კონტაქტიდან 3 წლის შემდეგ ან 21 წლის ასაკიდან, 3 წელიწადში ერთხელ, საშვილოსნოს ყელის კიბოსწინარე ცვლილებების გამოსავლენად, მენჯის გასინჯვა უნდა მოიცავდეს საშვილოსნოს ყელის ციტოლოგიას (როგორიცაა პაპანიკოლაუს, ანუ პაპ ტესტი).
გინეკოლოგიური ზრუნვისათვის, ქალმა უნდა შეარჩიოს ჯანდაცვის პროფესიონალი, რომელთანაც კომფორტულად ისაუბრებს ისეთ დელიკატურ თემებზე, როგორებიცაა სექსი, კონტრაცეფცია, ორსულობა და მენოპაუზასთან დაკავშირებული პრობლემები. ჯანდაცვის პროფესიონალი შეიძლება იყოს გინეკოლოგი, თერაპევტი, ბებიაქალი, ოჯახის ექიმი ან ზოგადი პრაქტიკის ექთანი.
მცირე ასაკის ან მოზარდი გოგონების გინეკოლოგიური შეფასება შესაძლოა მათმა პედიატრმა განახორციელოს. თუმცა, იმ შემთხვევაში, თუ პედიატრს დრო არ აქვს გოგონასთან პირად საკითხებზე კონფიდენციალური საუბრისთვის ან უარს აცხადებს გინეკოლოგიური მოვლის განხორციელებაზე, ამ მიზნით ჯანდაცვის სხვა პროფესიონალი უნდა მოიძებნოს.
გინეკოლოგიური ვიზიტის დროს, პაციენტს შესაძლებლობა აქვს ჯანდაცვის პროფესიონალს კითხვები დაუსვას რეპროდუქციული და სქესობრივი ფუნქციისა და ანატომიის თაობაზე, მათ შორის, უსაფრთხო სქესობრივი ცხოვრების შესახებ, მაგალითად, როგორიცაა კონდომის გამოყენება სქესობრივი გზით გადამდები ინფექციების რისკის შესამცირებლად.
გინეკოლოგიური ანამნეზი
გინეკოლოგიური შეფასება მენსტრუალური და რეპროდუქციული ფუნქციის თაობაზე რიგი კითხვების დასმით იწყება. კითხვები, ჩვეულებრივ, ფოკუსირებულია ექიმთან ვიზიტის მიზეზზე. პასუხების მიხედვით ყალიბდება გინეკოლოგიური ანამნეზი. სრული გინეკოლოგიური ანამნეზისთვის საჭიროა შემდეგი ინფორმაცია:
- მენსტრუალური ციკლის დაწყების (მენარქე) ასაკი
- მენსტრუალური ციკლების სიხშირე, რეგულარობა და ხანგრძლივობა
- მენსტრუალური სისხლდენის ხანგრძლივობა
- ბოლო ორი მენსტრუალური ციკლის დასაწყისი
- ორსულობები, მათი თარიღები, გამოსავალი და გართულებები
კითხვები მოიცავს ინფორმაციას პათოლოგიური სისხლდენის თაობაზე – ძალიან ძლიერია, ძალიან ცოტა თუ მენსტრუალურ სისხლდენებს შორის გამოვლინდება.
ექიმი, გინეკოლოგიური ინფექციების, ტრავმებისა და ორსულობის, ასევე რაიმე სექსუალური პრობლემის რისკის შეფასების მიზნით, კითხვებს სვამს სქესობრივი აქტივობის შესახებ. ქალს ეკითხებიან, იყენებს თუ არა ან ხომ არ სურს კონტრაცეფციის რომელიმე მეთოდის გამოყენება, ხომ არ სჭირდება სხვა რომელიმე საკითხის თაობაზე კონსულტაცია ან რაიმე სახის ინფორმაციის მიღება.
ექიმმა შეიძლება ქალს ჰკითხოს, აქვს თუ არა მენსტრუალური ციკლის დროს ტკივილი, სპაზმი ან თავის ტკივილი, ასევე, დაუსვას კითხვები სქესობრივი კავშირის, მენსტრუალური ციკლის შუა პერიოდის (რომელიც ოვულაციასთან დაკავშირებულ ტკივილზე მიუთითებს) ან სხვა მდგომარეობით განპირობებული ტკივილის თაობაზე. ტკივილის არსებობის შემთხვევაში დგინდება, რამდენად ძლიერია იგი და რა ამსუბუქებს მას. გამოკითხვა შეეხება ასევე სარძევე ჯირკვლების ისეთ პრობლემებს, როგორებიცაა ტკივილი, კვანძები, მტკივნეული ან შეწითლებული კერები, ძუძუს დვრილებიდან გამონადენი. ექიმი აზუსტებს, იტარებს თუ არა ქალი თვითგასინჯვას, თუ იტარებს – რა სიხშირით და ხომ არ სჭირდება რაიმე სახის ინსტრუქცია გასინჯვის შესრულებასთან დაკავშირებით.
ექიმი მიმოიხილავს ქალის გინეკოლოგიური დაავადებების ისტორიას და აგროვებს ზოგად სამედიცინო და ქირურგიულ ინფორმაციას, რომელიც წარსულში არსებულ ჯანმრთელობის პრობლემებს მოიცავს. ექიმი ინტერესდება ყველა იმ რეცეპტით თუ ურეცეპტოდ გასაცემი მედიკამენტით, რომელსაც იღებს ქალი, ასევე, მოიხმარს თუ არა ქალი აკრძალულ საშუალებებს, თამბაქოსა და ალკოჰოლს, ვინაიდან ბევრი მათგანი გავლენას ახდენს გინეკოლოგიურ ფუნქციაზე. ქალს ეკითხებიან, ხომ არ არის ან ყოფილა მის ცხოვრებაში ფსიქიკური, ფიზიკური ან სქესობრივი ძალადობის ფაქტები. გამოკითხვა მოიცავს შარდვის თაობაზე ინფორმაციის შეგროვებასაც, რადგან ამ გზით დგინდება, ხომ არ აქვს ქალს საშარდე გზების ინფექცია ან შარდის უნებლიე გამოყოფა (შეუკავებლობა).
გინეკოლოგიური გასინჯვა
თუ ქალს რაიმე კითხვა აქვს ან ეშინია გინეკოლოგიური გასინჯვის, წინასწარ უნდა უთხრას ექიმს ამის თაობაზე. თუ გასინჯვის რომელიმე ეტაპზე ტკივილი ვლინდება, ქალმა ექიმს ამის თაობაზე უნდა აცნობოს. ფიზიკურ გასინჯვამდე საჭიროა შარდის ბუშტის დაცლა. შესაძლებელია ქალს სთხოვონ შარდის შეგროვება ანალიზისათვის.
კვანძებისა და სხვა ცვლილებების გამოსავლენად, ექიმი სინჯავს კისერსა და ფარისებრ ჯირკვალს. გადიდებულმა, ზედმეტად აქტიურმა ფარისებრმა ჯირკვალმა შეიძლება მენსტრუალური ციკლის დარღვევა გამოიწვიოს. კანის დათვალიერება ტარდება აკნეს, ჭარბთმიანობის (ჰირსუტიზმი), ლაქებისა და წარმონაქმნების გამოსავლენად.
სარძევე ჯირკვლების გამოკვლევა მენჯის გასინჯვამდე ტარდება. ექიმი ათვალიერებს მჯდომარე მდგომარეობაში მყოფი ქალის სარძევე ჯირკვლებს ცვლილებების, ჩაღრმავებების, კანის შეჭმუხვნის, კვანძებისა და გამონადენის აღმოჩენის მიზნით. ამის შემდეგ ქალი ხელებს იწყობს თავის უკან ან წვება და ხელებს მოათავსებს თავქვეშ. ექიმი გაშლილი მტევნით სინჯავს (პალპაციას ატარებს) თითოეულ სარძევე ჯირკვალს და იღლიას გადიდებული ლიმფური ჯირკვლების, კვანძებისა და სხვა ცვლილებების გამოსავლენად. გასინჯვის პროცესში, ექიმი ქალს ესაუბრება სარძევე ჯირკვლის თვითგასინჯვის ტექნიკის თაობაზე. სტეთოსკოპის გამოყენებით, ექიმი ისმენს ნაწლავების აქტივობას და ამოწმებს, ხომ არ ისმის პათოლოგიური ხმიანობა, რომელიც შევიწროებულ სისხლძარღვებში სისხლის გავლისას წარმოიქმნება, ასევე მუცლის გარკვეულ უბნებზე აკაკუნებს თითებით. ექიმმა ხელით, ძალიან ფრთხილად უნდა გასინჯოს მთელი მუცელი პათოლოგიური წარმონაქმნების, გადიდებული ორგანოების, განსაკუთრებით ღვიძლის და ელენთის, გამოვლენის მიზნით. მიუხედავად იმისა, რომ მუცელზე ღრმა ზეწოლას გარკვეული დისკომფორტი ახლავს, იგი მტკივნეული არ უნდა იყოს.
მენჯის გასინჯვისას, ქალი წვება ზურგზე, ბარძაყები და მუხლები მოხრილია და დუნდულები გასასინჯი მაგიდის კიდესთანაა მოთავსებული. სპეციალურ გინეკოლოგიურ გასასინჯ მაგიდას აქვს ტერფების საყრდენი, რომელიც ქალს სხეულის აღნიშნული პოზიციის შენარჩუნებაში ეხმარება. თუ ქალს სურვილი აქვს, რომ თვალი ადევნოს მენჯის გასინჯვას, უნდა აცნობოს ექიმს, რათა მან სარკის მოწყობა უზრუნველყოს. ექიმმა შეიძლება განუმარტოს პაციენტს გამოკვლევის პროცესის მიმდინარეობა და ესაუბროს მიღებული მონაცემების თაობაზე. თავდაპირველად, ექიმი ათვალიერებს გარეთა სასქესო მიდამოს, აღნიშნავს თმოვანი საფარველის გავრცელებას და ნებისმიერ, მათ შორის ფერის ცვლილებას, გამონადენის არსებობას ან ანთებას. ამგვარი გასინჯვით შეიძლება დადგინდეს, რომ ცვლილებები არ ვლინდება ან პირიქით, ჰორმონული დარღვევების, სიმსივნური, ინფექციის ან სქესობრივი ძალადობის სადიაგნოზოდ მნიშვნელოვანი ინფორმაცია შეგროვდეს.
საშოს შესავლის ირგვლივ (ბაგეებზე) ქსოვილის მიფარების შემდეგ, თვალიერდება აღნიშნული მიდამო. სარკის (მეტალის ან პლასტმასის ინსტრუმენტი, რომელიც საშოს კედლებს განზე სწევს) დახმარებით, ექიმი იკვლევს საშოს ღრმად მდებარე მონაკვეთს და საშვილოსნოს ყელს. იგი ყურადღებით ათვალიერებს ყელს, გაღიზიანების ან კიბოს ნიშნების გამოვლენის მიზნით. პაპანიკოლაუს (პაპ) ტესტის ჩასატარებლად, ექიმი იღებს მასალას ტამპონის, ჯაგრისის ან მცირე ზომის პლასტმასის შპატელით ან მათი სახესხვაობით, ამოწმებს საშოში შარდის ბუშტის, სწორი ნაწლავის ან ნაწლავის ჩამოდრეკას.
სარკის გამოღების შემდეგ, ექიმი ამოწმებს საშოს კედლების სიმკვრივეს და დრეკადობას, ასევე, არის თუ არა წარმონაქმნები და მტკივნეული ადგილები. ხელთათმანიანი ერთი ხელის საჩვენებელი და შუა თითის საშოში მოთავსების შემდეგ, მეორე ხელის თითები თავსდება მუცლის ქვედა ნაწილში, ბოქვენის ძვალს ზემოთ. ორ ხელს შორის საშვილოსნო შეიგრძნობა, როგორც მსხლის ფორმის, გლუვი, მკვრივი წარმონაქმნი და ისაზღვრება მისი პოზიცია, ზომა, კონსისტენცია და ტკივილის (მისი არსებობის შემთხვევაში) ხარისხი. შემდეგ, ხელის გვერდებზე გადაადგილებით და შედარებით ძლიერი ზეწოლით, ექიმი ცდილობს საკვერცხეების მოსინჯვას. ამ დროს საჭიროა მეტი ზეწოლა, რადგან საკვერცხეები მცირე ზომისაა და უფრო ძნელად საპოვნელია, ვიდრე საშვილოსნო. გასინჯვის ამ ეტაპზე, ქალმა შეიძლება მსუბუქი დისკომფორტი იგრძნოს, მაგრამ, ნორმალურ შემთხვევაში, იგი არ უნდა იყოს მტკივნეული. ექიმი აფასებს საკვერცხეების ზომას და მათ მტკივნეულობას.
შეიძლება ჩატარდეს, ასევე, სწორნაწლავ-საშოსმხრივი (რექტოვაგინალური) გასინჯვა. ექიმი საჩვენებელ თითს ათავსებს საშოში, ხოლო შუა თითს – სწორ ნაწლავში და იკვლევს საშოს უკანა კედლის პათოლოგიურ წარმონაქმნებს ან სისქეს. დამატებით შეიძლება სწორი ნაწლავის გამოკვლევა ჰემოროის, ნახეთქის, პოლიპის და კვანძების გამოსავლენად. ხელთათმანიანი ხელით შესაძლებელია განავლის მცირე ულუფის აღება და მისი ანალიზი ფარული სისხლდენის დასადგენად. ქალს შეიძლება მიეწოდოს კომპლექტი, სახლის პირობებში განავლის ფარულ სისხლდენაზე ანალიზის ჩასატარებლად.
სკრინინგული ტესტები
არსებობსს ორი მნიშვნელოვანი სკრინინგული ტესტი ქალებისთვის: საშვილოსნოს ყელის ციტოლოგიური კვლევა (პაპანიკოლაუს, იგივე პაპ ტესტი) – საშვილოსნოს ყელის კიბოს გამოსავლენად, და მამოგრაფია – სარძევე ჯირკვლის კიბოს გამოსავლენად. აღნიშნული ინფექციების სკრინინგი უნდა ჩაუტარდეთ სქესობრივი გზით გადამდები დაავადებების რისკის მქონე ქალებს. გარკვეული სკრინინგული ტესტები უტარდებათ ორსულებს.
საშვილოსნოს ყელის კიბოს სკრინინგი
საშვილოსნოს ყელის ციტოლოგიური კვლევა (როგორიცაა პაპ ტესტი) გულისხმობს საშვილოსნოს ყელიდან უჯრედების ნიმუშის აღებას და მიკროსკოპულ კვლევას. არსებობს ყელის ციტოლოგიის ორი სახეობა: ჩვეულებრივი და სითხეზე დაფუძნებული. ნიმუშის შეგროვებისათვის ექიმი დგამს საშოს სარკეს, კედლების განზე გასაწევად, და, პლასტმასის შპატელის (ენის დასაწევის მსგავსია) გამოყენებით, იღებს უჯრედებს საშვილოსნოს ყელის ზედაპირიდან და არხიდან. შემდეგ, არხის კედლის უჯრედების აღების მიზნით, ყელის არხში იდგმება მცირე ზომის ჯაგრისი. აღებული ნიმუში იგზავნება ლაბორატორიაში, სადაც მიკროსკოპულად ხდება მისი გამოკვლევა პათოლოგიური უჯრედების აღმოჩენის მიზნით, რომელიც სიმსივნისწინა ცვლილებების ან იშვიათად საშვილოსნოს ყელის კიბოს მანიშნებელი შეიძლება იყოს. პაპ ტესტის აღებას, ჩვეულებრივ, ფხაჭნის შეგრძნება ახლავს, მაგრამ მტკივნეული არ არის და სულ რამდენიმე წამი სჭირდება.
პაპ ტესტით 80-85%-ით შესაძლებელია საშვილოსნოს ყელის კიბოს გამოვლენა, ძალიან ადრეულ სტადიაზეც კი. ასევე, შესაძლებელია უჯრედების ისეთი ცვლილებების გამოვლენა, რომელთა სიმსივნურ პროცესში პროგრესირება მოსალოდნელია (კიბოსწინარე ცვლილებები). აღნიშნულ ცვლილებებს ცერვიკალური ინტრაეპითელური ნეოპლაზია ეწოდება. მისი მკურნალობა შესაძლებელია, რაც მნიშვნელოვანია კიბოს თავიდან აცილების თვალსაზრისით.
პაპ ტესტის სიზუსტე მაღალია, თუ ქალს ნაცხის აღების პერიოდისთვის არ აქვს მენსტრუალური სისხლდენა, არ ჩაუტარებია საშოს გამორეცხვა ან არ გამოუყენებია კრემები, სულ მცირე 24 საათით ადრე. ექსპერტების რეკომენდაცით, პაპ ტესტის ჩატარება უნდა დაიწყოს პირველი სქესობრივი კონტაქტიდან 3 წლის შემდეგ, თუმცა არა უგვიანეს 21 წლისა. ტესტის ჩატარების სიხშირე დამოკიდებულია ქალის ასაკსა და ბოლოს ჩატარებული პაპ ტესტის შედეგებზე. ტესტი უნდა ჩატარდეს:
- 30 წლამდე, ყოველწლიურად ან ორ წელიწადში ერთხელ;
- 30 წლის შემდეგ, ყოველ 2-3 წელიწადში ერთხელ, თუ ბოლო 3 წლის განმავლობაში ჩატარებული ტესტის შედეგები ნორმალური იყო. საშვილოსნოს ყელის კიბოს მაღალი რისკის მქონე ქალებისთვის უფრო ხშირი გამოკვლევაა საჭირო. ასეთი რისკის ჯგუფს მიეკუთვნებიან ქალები, რომელთაც აქვთ აივ (ადამიანის იმუნოდეფიციტის ვირუსით გამოწვეული) ინფექცია, დასუსტებული იმუნური სისტემა (გამოწვეული სხვადასხვა სამკურნალო საშუალების მიღებით ან დაავადებებით, რომლებიც თრგუნავენ იმუნურ სისტემას) – პაპ ტესტის პათოლოგიური შედეგი;
- 65-70 წლის შემდეგ ტესტის ჩატარება საჭირო აღარ არის იმ შემთხვევაში, თუ ტესტის შედეგები ნორმალური იყო, სულ მცირე 3 წლის განმავლობაში და ბოლო 10 წლის განმავლობაში პათოლოგიური შედეგი არ აღნიშნულა. პაპ ტესტირება უნდა განახლდეს, თუ ქალს ახალი სქესობრივი პარტნიორი ჰყავს, ან უნდა გაგრძელდეს, თუ ჰყავს რამდენიმე სქესობრივი პარტნიორი.
ქალებს, რომელთაც საშვილოსნო სრულად აქვთ მოცილებული (ტოტალური ჰისტერექტომია) და არასდროს ჰქონიათ ტესტის პათოლოგიური შედეგი, არ სჭირდებათ პაპ ტესტის ჩატარება.
სქესობრივი გზით გადამდები დაავადებების სკრინინგი
სქესობრივი გზით გადამდები ინფექცების რისკის მქონე ქალებს, აღნიშნული დაავადებების სკრინინგი უნდა ჩაუტარდეთ ყოველწლიურად, მაშინაც კი, როცა სიმპტომები არ აქვთ. მაღალი რისკის ჯგუფს მიეკუთვნებიან:
- 25 წლის ან უფრო ახალგაზრდა სქესობრივად აქტიური ქალები
- ქალები, რომელთაც სულ ახლახან დაიწყეს სქესობრივი ცხოვრება
- ქალები, რომელთაც რამდენიმე სქესობრივი პარტნიორი ჰყავთ
- ქალები, რომელთა პარტნიორს მრავალი სქესობრივი პარტნიორი ჰყავს
- ქალები, რომელთაც ჰქონდათ სქესობრივი გზით გადამდები დაავადება
- ქალები, რომლებიც მუდმივად არ იყენებენ ბარიერულ კონტრაცეპტივებს (როგორიცაა კონდომი) და არ იმყოფებიან მონოგამიურ ურთიერთობაში ან არ არიან დარწმუნებულნი, რომ მათი ურთიერთობა მონოგამიურია
- ორსული ქალები
- საშოდან გამონადენის მქონე ქალები
სქესობრივი გზით გადამდები უმეტესი დაავადებების სადიაგნოზოდ, ექიმი იყენებს ბამბის ტამპონს, მცირე რაოდენობით ცერვიკალური გამონადენის ასაღებად. ანალიზისათვის ნიმუში იგზავნება ლაბორატორიაში.
თუ ქალი ფიქრობს, რომ შეიძლება ერთ-ერთი ასეთი დაავადება ჰქონდეს, მას შეუძლია მოითხოვოს სკრინინგის ჩატარება. გონორეისა და ქლამიდიური ინფექციის დიაგნოსტიკა შარდის ნიმუშის გამოკვლევითაც შესაძლებელია.
ექიმმა შეიძლება საჭიროდ ჩათვალოს ადამიანის პაპილომური ვირუსის (HPV) სკრინინგის ჩატარება ქალისათვის, თუ იგი 30 წლის ან უფრო მეტი ასაკისაა ან პაპ ტესტით აღმოჩენილია საეჭვო ცვლილებები, რაც ადამიანის პაპილომური ვირუსით (HPV) შეიძლება იყოს გამოწვეული. HPV-მ შეიძლება გამოიწვიოს გენიტალური მეჭეჭი ან საშვილოსნოს ყელის კიბო. ტესტის ჩასატარებლად გამოიყენება ტამპონით აღებული გამონადენი საშოდან. HPV სადიაგნოზო ტესტის ნორმალური შედეგი მიანიშნებს, რომ ყელის კიბო და კიბოსწინარე დაავადებები ნაკლებად მოსალოდნელია. ქალებს, რომელთაც HPV ინფექციის მაღალი რისკი აქვთ, HPV ტესტი პაპ ტესტის აღებასთან ერთად უნდა ჩაუტარდეთ. თუ პაპ ტესტის და HPV ტესტის შედეგები ნორმალურია, 30 წელზე მეტი ასაკის ქალს აღნიშნული ტესტების გამეორება, სულ მცირე, 3 წლის განმავლობაში აღარ დასჭირდება.
სადიაგნოზო პროცედურები
ზოგჯერ საჭირო ხდება უფრო ვრცელი სადიაგნოზო პროცედურების ჩატარება.
ბიოფსია
ბიოფსია გულისხმობს ქსოვილის მცირე ნიმუშის აღებას მიკროსკოპული კვლევისათვის. შეიძლება ჩატარდეს ვულვის, საშოს, საშვილოსნოს ყელის ან ლორწოვანი გარსის ბიოფსია.
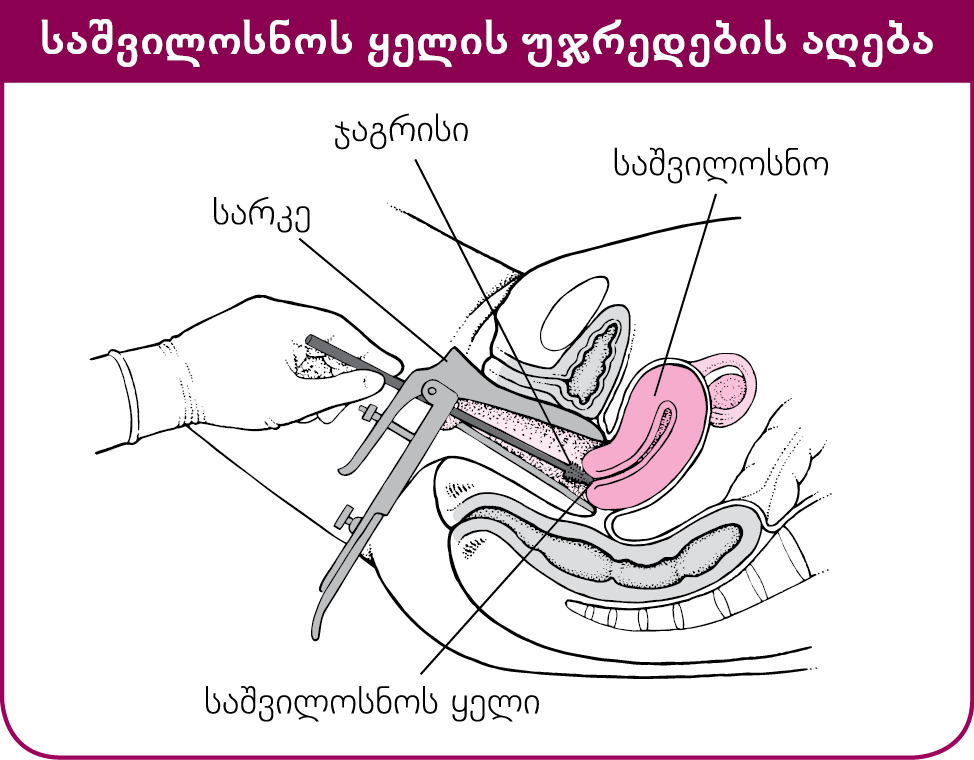
საშილოსნოს ყელი ან საშო: საშვილოსნოს ყელის ბიოფსია ტარდება, როდესაც საეჭვოა კიბო ან პაპ ტესტის პათოლოგიური შედეგით დგინდება მდგომარეობა, რომელიც საბოლოოდ კიბოს განვითარებას გამოიწვევს (კიბოსწინარე მდგომარეობა). ყელის და საშოს ბიოფსია კოლპოსკოპიის დროს ტარდება. კოლპოსკოპიის დროს, ექიმი არჩევს იმ უბნებს, რომლებიც პათოლოგიურად გამოიყურება, და აღნიშნული კერებიდან ქსოვილის ნიმუშს იღებს. მიუხედავად იმისა, რომ პროცედურის დროს, ძლიერი მოჭერა ან ტკივილი შეიგრძნობა, როგორც წესი, საშოსა და საშვილოსნოს ყელის ბიოფსია გაუტკივარებას არ საჭიროებს. პროცედურამდე 20 წუთით ადრე არასტეროიდული ანთების საწინააღმდეგო საშუალების (აასს), იბუპროფენის, მიღება პაციენტს პროცედურის დროს განვითარებულ ნებისმიერ დისკომფორტს შეუმცირებს.
ვულვა: ვულვის ბიოფსია, ჩვეულებრივ, ექიმის ოფისში ტარდება და ადგილობრივი ტკივილგამაყუჩებელი (საანესთეზიო) საშუალების გამოყენებას საჭიროებს.
საშვილოსნო: საშვილოსნოს ლორწოვანი გარსის (ენდომეტრიუმის) ბიოფსიისათვის, საშოში დგამენ გინეკოლოგიურ სარკეს, რომელიც საშოს კედლებს განზე გაზიდავს, შემდეგ კი მცირე ზომის მეტალის ან პლასტიკის მილს – ყელის გავლით საშვილოსნოში. მილი გამოიყენება საშვილოსნოს ლორწოვანი გარსიდან ქსოვილების ამოსატუმბად. აღნიშნული პროცედურა, ჩვეულებრივ, ტარდება საშოდან პათოლოგიური სისხლდენის მიზეზის დასადგენად. ამ პროცედურას მიმართავს უშვილობის სპეციალისტიც, რათა განსაზღვროს, ოვულაცია ხდება თუ არა ნორმალურად და მზად არის თუ არა საშვილოსნო ემბრიონის ჩასანერგად. ენდომეტრიუმის ბიოფსია ტარდება ექიმის ოფისში და არ საჭიროებს გაუტკივარებას. ჩვეულებრივ, შეიგრძნობა, როგორც ძლიერი მენსტრუალური ტკივილი. პროცედურამდე 20 წუთით ადრე აასს-ების მიღება, როგორიცაა იბუპროფენი, ხელს უწყობს პროცედურის განმავლობაში განვითარებული დისკომფორტის შემცირებას.
კოლპოსკოპია
კოლპოსკოპია ძირითადად მაშინ ტარდება, როდესაც პაპანიკოლაუს (პაპ) ტესტით პათოლოგიური შედეგი მიიღება. კოლპოსკოპიის დროს, საშოს კედლების გასაფართოებლად იდგმება სარკე და ბინოკულარული გამადიდებელი ლინზებით (მიკროსკოპის მსგავსად) თვალიერდება საშვილოსნოს ყელი, სიმსივნური ნიშნების გამოსავლენად. დათვალიერებასთან ერთად, მიკროსკოპულად შესწავლისათვის, ზოგჯერ ქსოვილის ნიმუშსაც იღებენ (ბიოფსია). მხოლოდ კოლპოსკოპია (ბიოფსიის გარეშე) უმტკივნეულოა და გაუტკივარებას არ საჭიროებს. ბიოფსია მტკივნეულ შეგრძნებას იწვევს, თუმცა გაუტკივარება არც მას სჭირდება. პროცედურის ხანგრძლივობა 10-15 წუთია.
ენდოცერვიკალური კიურეტაჟი (საშვილოსნოს ყელის გამოფხეკა)
ენდოცერვიკალური კიურეტაჟის ჩასატარებლად მცირე ზომის, მჭრელი, კოვზისებური ხელსაწყო (კიურეტი) შეაქვთ საშვილოსნოს ყელის არხში (ცერვიკალური არხი) და იღებენ ქსოვილს. კიურეტი გამოიყენება ცერვიკალური არხის ზედა ნაწილიდან მცირე ოდენობით ქსოვილის მოსაფხეკად. იმავდროულად ტარდება ცერვიკალური ბიოფსია (ქსოვილის მცირე ნაწილის აღება საშვილოსნოს ყელის ზედაპირიდან). ქსოვილის ნიმუშს მიკროსკოპულად შეისწავლის პათოლოგანატომი.
ენდოცერვიკალური კიურეტაჟი ტარდება, როდესაც სავარაუდოა ენდომეტრიული ან ცერვიკალური სიმსივნე ან საჭიროა მისი გამორიცხვა. ჩვეულებრივ, იგი ტარდება კოლპოსკოპიის დროს და ანესთეზიას არ საჭიროებს.
დილატაცია და კიურეტაჟი (გამოფხეკა)
დილატაციისა და კიურეტაჟის (D და C) ჩასატარებლად, საშოს კედლების გასაფართოებლად იდგმება სარკე.
შემდეგ, მეტალის ზონდით ხსნიან და აფართოებენ ყელს (დილატაცია D), იმგვარად, რომ მცირე ზომის, მჭრელი, კოვზისებური ხელსაწყოს (კიურეტი) საშუალებით შესაძლებელი იყოს საშვილოსნოს ლორწოვანი გარსიდან ქსოვილის აღება.
აღნიშნულ მკურნალობას მიმართავენ ქალების სამკურნალოდ არასრული აბორტის შემთხვევაში. D და C ზოგჯერ გამოიყენება საშვილოსნოს ლორწოვანი გარსის პათოლოგიების დროს, როდესაც ბიოფსიის შედეგები არასარწმუნოა. თუმცა, აღსანიშნავია, რომ ამ მიზნით იგი სულ უფრო იშვიათად გამოიყენება, რადგან ბიოფსია იმავე ინფორმაციას იძლევა და მისი ჩატარება ექიმის კაბინეტშიც შესაძლებელია. D და C ძირითადად სტაციონარში ტარდება და მის დროს სედაცია ან ზოგადი ანესთეზია გამოიყენება. თუმცა ქალების უმეტესობა ღამით კლინიკაში დაყოვნებას არ საჭიროებს.

ჰისტეროსალპინგოგრაფია
ჰისტეროსალპინგოგრაფიის დროს, საშვილოსნოს შიგნითა ნაწილის და ფალოპის მილების გამოსახვის მიზნით, საშვილოსნოს ყელში რენტგენოკონტრასტული ნივთიერების (რომლის გამოსახვა შესაძლებელია რენტგენოგრაფიულად) შეყვანის შემდეგ, ხდება რენტგენოლოგიური სურათების გადაღება.
პროცედურა ეხმარება ექიმს უნაყოფობის მიზეზის განსაზღვრაში ან ადასტურებს, რომ სტერილიზაცია, მილების დახურვით, წარმატებით ჩატარდა. პროცედურა ისეთ დაწესებულებაში ტარდება, როგორიცაა კლინიკა ან რადიოლოგიური განყოფილება, სადაც რენტგენოგრაფია შესაძლებელია. ჰისტეროსალპინგოგრაფია, ჩვეულებრივ, დისკომფორტის გამომწვევია. პროცედურამდე 20 წთ ადრე აასს-ების მიღება, როგორიცაა იბუპროფენი, ხელს უწყობს დისკომფორტის შემცირებას.
ჰისტეროსკოპია
საშვილოსნოს შიგნითა ზედაპირის დათვალიერების მიზნით, ექიმი საშოსა და საშვილოსნოს ყელის გავლით, დგამს თხელ მილს (ჰისტეროსკოპი). მილი ინჩის მეოთხედი (0,6 სმ) დიამეტრისაა და შეიცავს სადენებს, რომლებიც სინათლეს ატარებს. ბიოფსიის, ელექტროკაუტერიზაციის ან ქირურგიული ჩარევისათვის განკუთვნილი ხელსაწყოები მილის გავლით შეჰყავთ. პათოლოგიური სისხლდენის ან სხვა სახის კერებს ექიმი ათვალიერებს ხელსაწყოს დახმარებით და, საჭიროების შემთხვევაში, ატარებს ბიოფსიას ან აცილებს პათოლოგიურ კერას. პროცედურა ტარდება ექიმის კაბინეტში ან კლინიკაში, ზოგადი ანესთეზიით, იმავე საჭიროების მიხედვით, რომელთა დროსაც ტარდება დილატაცია და კიურეტაჟი.
ლაპაროსკოპია
საშვილოსნოს, ფალოპის მილებისა და საკვერცხეების პირდაპირი დათვალიერებისათვის, ექიმები იყენებენ მილისებურ ხელსაწყოს, რომელსაც ლაპაროსკოპი ეწოდება. ლაპაროსკოპი მიერთებულია თხელ კაბელთან, რომელიც პლასტმასის ან მინის დრეკად, სინათლის გამტარ ღეროს შეიცავს. ლაპაროსკოპი მუცლის ღრუში იდგმება ჭიპის ქვემოთ გავლებული მცირე ზომის განაკვეთის გზით.
საშვილოსნოში, საშოს გავლით, იდგმება ზონდი. იგი ექიმს ეხმარება ორგანოების უკეთ დათვალიერების მიზნით მანიპულირებაში. მუცლის გასაბერად, ლაპაროსკოპის გავლით იტუმბება ნახშირორჟანგი იმგვარად, რომ მუცლისა და მენჯის ღრუს ორგანოები კარგად დათვალიერდეს.
ხშირად ლაპაროსკოპია გამოიყენება მენჯის არეში ტკივილის, უნაყოფობის და სხვა გინეკოლოგიური დაავადებების მიზეზის დასადგენად. ლაპაროსკოპში შესაძლებელია ინსტრუმენტების გატარება და ისეთი ქირურგიული პროცედურების ჩატარება, როგორებიცაა ბიოფსია, სტერილიზაცია და ფალოპის მილში მიმდინარე საშვილოსნოსგარე ორსულობის მოცილება. სხვა ქირურგიულ პროცედურებს, კერძოდ, საკვერცხის კისტის ან საშვილოსნოს ამოკვეთას, დამატებითი განაკვეთი ესაჭიროება.
ლაპაროსკოპია სტაციონარში ტარდება და ზოგადი გაუტკივარება სჭირდება. ღამით კლინიკაში დაყოვნება, ჩვეულებრივ, საჭირო არაა. ლაპაროსკოპიის შემდეგ მოსალოდნელია მუცლის არეში ტკივილის შეგრძნება. ნორმალური ფიზიკური აქტივობის აღდგენა, ჩატარებული პროცედურის მასშტაბის მიხედვით, 3-5 დღეშია შესაძლებელი.
ელექტრული მარყუჟით ექსციზია
ელექტრული მარყუჟით ექსციზიის დროს, სადენის მარყუჟით, რომელიც ელექტრულ დენს ატარებს, აცილებენ ქსოვილის ნაწილს. ჩვეულებრივ, აღნიშნული ქსოვილის ნაწილი უფრო დიდი ზომისაა, ვიდრე ყელის ბიოფსიის შემთხვევაში აღებული მასალა.
პროცედურა იგეგმება პაპ ტესტით პათოლოგიური შედეგის მიღების შემთხვევაში, დაზიანებული კერის უფრო დეტალური შესწავლის ან მისი მოცილების მიზნით. ელექტრული მარყუჟით ექსციზია გაუტკივარებით (ხშირად – ადგილობრივი) კეთდება და 5-10 წუთს გრძელდება. მისი ჩატარება შესაძლებელია ექიმის კაბინეტში. პროცედურის შემდეგ, ქალი შეიძლება მსუბუქიდან საშუალო ინტენსივობის დისკომფორტს და მსუბუქ სისხლდენას განიცდიდეს. დისკომფორტს ამსუბუქებს პროცედურამდე 20 წუთით ადრე აასს-ების მიღება, როგორიცაა იბუპროფენი.
სონოჰისტეროგრაფია
სონოჰისტეროგრაფიისათვის, საშოსა და საშვილოსნოს ყელის გავლით ჩადგმული მცირე ზომის მილის (კათეტერი) საშუალებით, საშვილოსნოში შეჰყავთ სითხე. ამის შემდეგ ულტრასონოგრაფია ტარდება. სითხე ავსებს და ჭიმავს საშვილოსნოს კედლებს, რის შედეგადაც ადვილდება საშვილოსნოს ღრუში არსებული ისეთი წარმონაქმნების პოვნა, როგორებიცაა პოლიპები, ფიბრომული კვანძები. პროცედურა ამბულატორიულად ტარდება და შეიძლება საჭირო გახდეს ადგილობრივი გაუტკივარება. დისკომფორტის შემცირებაში პაციენტს ეხმარება პროცედურამდე 20 წუთით ადრე აასს-ების მიღება, როგორიცაა იბუპროფენი.
ულტრასონოგრაფია
ულტრასონოგრაფია იყენებს ულტრაბგერით ტალღებს, რომელთა სიხშირე სმენის ზღურბლს აღემატება. ულტრაბგერითი ტალღები წარმოიქმნება დანადგარში, რომელიც მუცელზე ან საშოს შიგნითაა მოთავსებული. ტალღები გამოსახავს შინაგან სტრუქტურებს და ეკრანზე მიიღება შესაბამისი გამოსახულება.
ულტრასონოგრაფიით შეიძლება გამოვლინდეს საშვილოსნოს გარე ორსულობა, სიმსივნეები, კისტები და მენჯის ღრუს ორგანოების სხვა პათოლოგიური ცვლილებები. ტარდება ორსულობის დროს, ნაყოფის მდგომარეობის, ზომის, ნაყოფის მონიტორინგის ან ამნიოცენტეზის, ანდაც ქორიონის ბუსუსების ნიმუშის მიღების მიზნით, ინსტრუმენტების განთავსებაზე დაკვირვების განსახორციელებლად. ულტრასონოგრაფია უმტკივნეულოა და არ შეიცავს რაიმე რისკს.