რევმატოიდული ართრიტი ანთებითი დაავადებაა, რომლის დროსაც კიდურების სახსრებში მიმდინარე ანთებითი პროცესი იწვევს შეშუპებას, ტკივილს და სახსრების დესტრუქციას.
- იმუნური სისტემა აზიანებს სახსრებსა და შემაერთებელ ქსოვილს;
- სახსრებში აღინიშნება ტკივილი და დილის ან ხანგრძლივი უმოქმედობის შემდგომი შებოჭილობა, რომელიც საათზე მეტხანს გრძელდება;
- შეიძლება გამოვლინდეს ცხელება, სისუსტე და სხვა ორგანოების დაზიანება;
- დიაგნოზი ეფუძნება სიმპტომებს, სისხლში რევმატოიდული ფაქტორის გამოვლენას და რენტგენოლოგიურ ცვლილებებს;
- მკურნალობა მოიცავს ვარჯიშებს და არტაშანის დადებას, ასევე მედიკამენტებს (არასტეროიდული ანთების საწინააღმდეგო, ანტირევმატული და იმუნოსუპრესიული საშუალებები) და ქირურგიულ ჩარევას.
მთელ მსოფლიოში, რასის და დაბადების ადგილის მიუხედავად, მოსახლეობის დაახლოებით 1%-ს უვითარდება რევმატოიდული ართრიტი, ამასთან, მამაკაცებთან შედარებით, ქალებს შორის 2-3-ჯერ უფრო ხშირია. ჩვეულებრივ, დაავადების პირველი ნიშნები 35-დან 50 წლამდე პერიოდში ვლინდება, თუმცა ნებისმიერ ასაკშია შესაძლებელი. რევმატოიდული ართრიტის მსგავსი დაავადება ვითარდება ბავშვთა ასაკში. ამ დაავადებას იუვენილური იდიოპათიური რევმატოიდული ართრიტი ეწოდება და სიმპტომები და პროგნოზი რამდენადმე განსხვავებულია.
რევმატოიდული ართრიტის ზუსტი მიზეზი უცნობია. ითვლება აუტოიმუნურ დაავადებად. იმუნური სისტემის კომპონენტები ებრძვიან სახსრის ამომფენ რბილ ქსოვილებს და აგრეთვე შემაერთებელ ქსოვილს სხეულის ნებისმიერ ნაწილში, მაგალითად, სისხლძარღვებსა და ფილტვებში. შედეგად, ხრტილი, ძვლები და სახსრის იოგები ეროზიულ დაზიანებას განიცდის, რაც მათ დეფორმაციას, არასტაბილობას და ნაწიბურების განვითარებას იწვევს. სახსრები სხვადასხვა ინტენსივობით ზიანდება. მრავალი ფაქტორი ახდენს გავლენას დაავადების მიმდინარეობაზე, მათ შორის, გენეტიკური წინასწარგანწყობა. უცნობია გარემო ფაქტორების (როგორიცაა ვირუსული ინფექცია) როლი.
სიმპტომები
რევმატოიდიული ართრიტი შეიძლება მიმდინარეობდეს მსუბუქად, პერიოდული გამწვავებებით, რომელსაც ხანგრძლივი რემისია (პერიოდი, როდესაც დაავადება არააქტიურია) მოსდევს ან და განუწყვეტლივ პროგრესირებდეს სწრაფად ან ნელა. შესაძლოა აღმოცენდეს უეცრად, ერთდროულად მრავალი სახსრის ანთებით. უფრო ხშირად კი იწყება დუნედ, თანდათან აზიანებს სხვადასხვა სახსარს. როგორც წესი, ანთებითი პროცესი სიმეტრიულია, თანაბრად გამოხატულია და აზიანებს სახსრებს ორივე მხარეზე. ტიპურ შემთხვევაში, პირველად ზიანდება ფალანგების და ტერფის თითების წვრილი სახსრები, აგრეთვე – ხელების, ფეხების, მაჯის, იდაყვის და კოჭ-წვივის სახსრები. ანთებით დაზიანებული სახსარი, ჩვეულებრივ, მტკივნეული და ხშირად, თითქოს შებოჭილია (შებოჭილობა საათზე მეტხანს გრძელდება), განსაკუთრებით გამოღვიძების ან ხანგრძლივი უმოქმედობის შემდეგ. ზოგი პაციენტი გრძნობს დაღლილობას და სისუსტეს, განსაკუთრებით შუადღემდე. რევმატოიდულმა ართრიტმა შეიძლება გამოიწვიოს მადის დაქვეითება, წონის კლება, სუბფებრილური ტემპერატურა.

დაზიანებული სახსრები მგრძნობიარეა, თბილი, შეწითლებული და ზომაში მომატებული – რბილი ქსოვილების შეშუპებისა და სახსარში სითხის დაგროვების გამო. მოსალოდნელია სახსრის სწრაფი დეფორმირება, ერთ პოზიციაში "გაყინვა", იმგვარად, რომ შეუძლებელია მათი მოხრა ან გაშლა. თითები მათი ჩვეული მდგომარეობიდან წაინაცვლებს ნეკა თითის მიმართულებით, რაც მყესების დაცურებას იწვევს.
შეშუპებული მაჯის ნერვზე ზეწოლა მაჯის არხის სინდრომის განვითარებას იწვევს, რასაც დაბუჟების და ჩხვლეტის შეგრძნება ახლავს თან. დაავადებული მუხლის ქვეშ შეიძლება განვითარდეს კისტა, რომლის გახეთქის შემთხვევაში ქვედა კიდურის ტკივილი და შეშუპება აღინიშნება. რევმატოიდული ართრიტის მქონე პირების 30%-ს, იმ ადგილებში, რომელიც ზეწოლას განიცდის (მაგალითად, წინამხრის უკანა ზედაპირზე, იდაყვთან ახლოს), კანქვეშ უჩნდებათ მკვრივი კვანძები (ე.წ. რევმატოიდული კვანძები).
იშვიათად, რევმატოიდული ართრიტი სისხლძარღვების ანთებას (ვასკულიტი) იწვევს. აღნიშნული მდგომარეობის დროს მცირდება სისხლის მიწოდება ქსოვილებთან, რაც ნერვის დაზიანებას ან წვივზე წყლულის განვითარებას იწვევს. ფილტვების (პლევრა) ან გულის (პერიკარდიუმი) მფარავი გარსების ანთება ანდა ფილტვების ან გულის ანთება და დანაწიბურება გულმკერდში ტკივილს და ჰაერის უკმარისობას განაპირობებს. ზოგ შემთხვევაში ლიმფური კვანძები დიდდება; შაგრენის სინდრომის დროს ვითარდება თვალის, პირის ღრუს, საშოს სიმშრალე ან მათი კომბინაცია, რასაც ზოგჯერ თან ახლავს თვალების შეწითლება, მტკივნეულობა, რაც ანთებითი პროცესით (ეპისკლერიტი) არის გამოწვეული.
დიაგნოზი
დამახასიათებელი სიმპტომების არსებობისას დიაგნოზის დასადასტურებლად ექიმი მიმართავს ლაბორატორიულ ტესტებს, სახსრიდან აღებული სითხის ანალიზს და ზოგჯერ, რევმატოიდული კვანძების ბიოფსიასაც (ქსოვილის ნიმუშის აღება მიკროსკოპული კვლევისათვის) კი. რენტგენოგრაფიულად ვლინდება სახსრების სპეციფიკური ცვლილებები. უფრო სენსიტიურია მაგნიტურ-რეზონანსული ტომოგრაფია და ადრეულად ავლენს სახსრის ცვლილებებს, მაგრამ დიაგნოზის დასასმელად მისი ჩატარება, როგორც წესი, საჭირო არაა.
სისხლის ანალიზები: რევმატოიდული ართრიტის მქონე 10 პირიდან 9-ს ერითროციტების დალექვის სიჩქარე (ედს – ტესტი, საზღვრავს სიჩქარეს, რომლითაც სინჯარის ფსკერზე ილექება მასში არსებული სისხლის წითელი უჯრედები) მომატებული აქვთ, რაც ანთებითი პროცესის აქტივობაზე მიუთითებს. თუმცა აღსანიშნავია, რომ ედს-ის მატება სხვა მრავალი დაავადების დროსაც აღინიშნება. ექიმები ედს-ის ცვალებადობაზე დაკვირვებით საზღვრავენ, დაავადება აქტიურ ფაზაშია თუ არა.
რევმატოიდული ართრიტის მქონე პაციენტების 70%-ს სისხლში მახასიათებელი ანტისხეულების – რევმატოიდული ფაქტორის არსებობა აღენიშნება (რევმატოიდული ფაქტორი სხვა რამდენიმე დაავადების დროსაც გვხვდება, მაგალითად, ჰეპატიტის და ზოგიერთი ინფექციისას. ზოგს რევმატოიდული ფაქტორი მომატებული აქვს დაავადების სხვა რაიმე გამოვლინების გარეშე). რაც უფრო მაღალია სისხლში რევმატოიდული ფაქტორის დონე, მით უფრო მძიმეა დაავადება და უარესია პროგნოზი. მაჩვენებელი შეიძლება შემცირდეს, როდესაც სახსრებში ანთებითი პროცესის ინტენსივობა ქვეითდება.
ციტრულინებული პეპტიდის საწინააღმდეგო ანტისხეულები (ანტი-CCP) რევმატოიდული ართრიტით დაავადებული პირების 96%-ში ვლინდება და არასდროს მატულობს, თუ ადამიანს დაავადება არ აქვს. ანტი-CCP ანტისხეულების განსაზღვრას ექიმები მიმართავენ რევმატოიდული ართრიტის დიაგნოზის დასადასტურებლად.
დაავადებულთა უმრავლესობას მსუბუქი ანემია (სისხლის წითელი უჯრედების შემცირებული რაოდენობა) აღენიშნება. იშვიათად ვლინდება სისხლის თეთრი უჯრედების პათოლოგიური დაქვეითება. რევმატოიდული ართრიტის დროს ლეიკოციტების რაოდენობის შემცირებასთან ერთად ელენთის გადიდება აღინიშნება, რაც ფელტის სინდრომის სახელითაა ცნობილი.
პროგნოზი
რევმატოიდული ართრიტის მიმდინარეობა არაპროგნოზირებადია. დაავადება შედარებით სწრაფად პროგრესირებს პირველი 6 წლის განმავლობაში, და განსაკუთრებით – პირველ წელს. დაავადებულების 80%-ში 10 წლის განმავლობაში, სახსრების პერმანენტული დაზიანება აღინიშნება. რევმატოიდული ართრიტი სიცოცხლის ხანგრძლივობას 3-7 წლით ამცირებს. გარდაცვალების მიზეზი შეიძლება იყოს: გულის დაავადებები, ინფექცია, სისხლდენები კუჭ-ნაწლავიდან, მედიკამენტური მკურნალობა, ონკოლოგიური დაავადებები და ძირითადი დაავადება. იშვიათად დაავადება სპონტანურად უკუვითარდება.
მკურნალობის შედეგად, დაავადების სიმპტომები ყოველი 4-დან 3 პაციენტს უმსუბუქდება. თუმცა დაახლოებით 10%, სრულყოფილი მკურნალობის მიუხედავად, მნიშვნელოვნად დაუძლურებულნი არიან. ცუდი პროგნოზის განმსაზღვრელი ფაქტორებია:
- თეთრკანიანი რასა, მდედრობითი სქესი ან ორივე ერთად;
- რევმატოიდული კვანძების არსებობა;
- გვიან ასაკში დაწყებული დაავადება;
- 20 ან მეტი სახსრის ანთება;
- მაღალი ედს;
- რევმატოიდული ფაქტორის ან ანტი-CCP ანტისხეულების მაღალი მაჩვენებელი.
მკურნალობა
მკურნალობა მედიკამენტურ და ქირურგიულ ჩარევასთან ერთად მარტივ, კონსერვატიულ ღონისძიებებსაც მოიცავს და გულისხმობს დასვენებას და ადეკვატურ კვებას. ვინაიდან დაავადების მოდიფიცირებადი ანტირევმატული მედიკამენტები რეალურად ამსუბუქებენ პროცესის პროგრესირებას და სიმპტომებს, დიაგნოზის დასმიდან რაც შეიძლება მალე იწყება მკურნალობა.
სახსრებს, რომლებშიც მძიმედ მიმდინარეობს ანთებითი პროცესი, მოსვენება ესაჭიროება, ვინაიდან დატვირთვამ, შეიძლება, ანთების დამძიმება გამოიწვიოს. რეგულარული დასვენების ეპიზოდები ამსუბუქებს ტკივილს და ზოგჯერ ხანმოკლე წოლითი რეჟიმით შესაძლებელია დაავადების მძიმე გამწვავების ჩაცხრობა თვით ყველაზე აქტიურ, მტკივნეულ ფაზაშიც კი.
სახსრების იმობილიზაციისა და მოსვენებისათვის გამოიყენება არტაშანი, მაგრამ სახსრების სისტემატური აქტივობა აუცილებელია იმისათვის, რომ მიმდებარე კუნთების დასუსტება და სახსრის "გაყინვა" არ მოხდეს.
მიზანშეწონილია რეგულარული, ჯანსაღი კვეება. რაციონი უნდა იყოს თევზეულით და მცენარეული ცხიმებით მდიდარი, ნაკლებად შეიცავდეს წითელ ხორცს. ასეთი დიეტა გარკვეულწილად, დადებით გავლენას ახდენს ანთებით პროცესზე. იშვიათად, დაავადების გამწვავება აღინიშნება კონკრეტული საკვების მიღების შემდეგ, ამ შემთხვევაში უნდა შეიზღუდოს მსგავსი პროდუქტების მიღება. მოწოდებულია მრავალი დიეტა, თუმცა მათი ეფექტურობა დამტკიცებული არაა. არ არის მიზანშეწონილი მკაცრი დიეტის დაცვა.
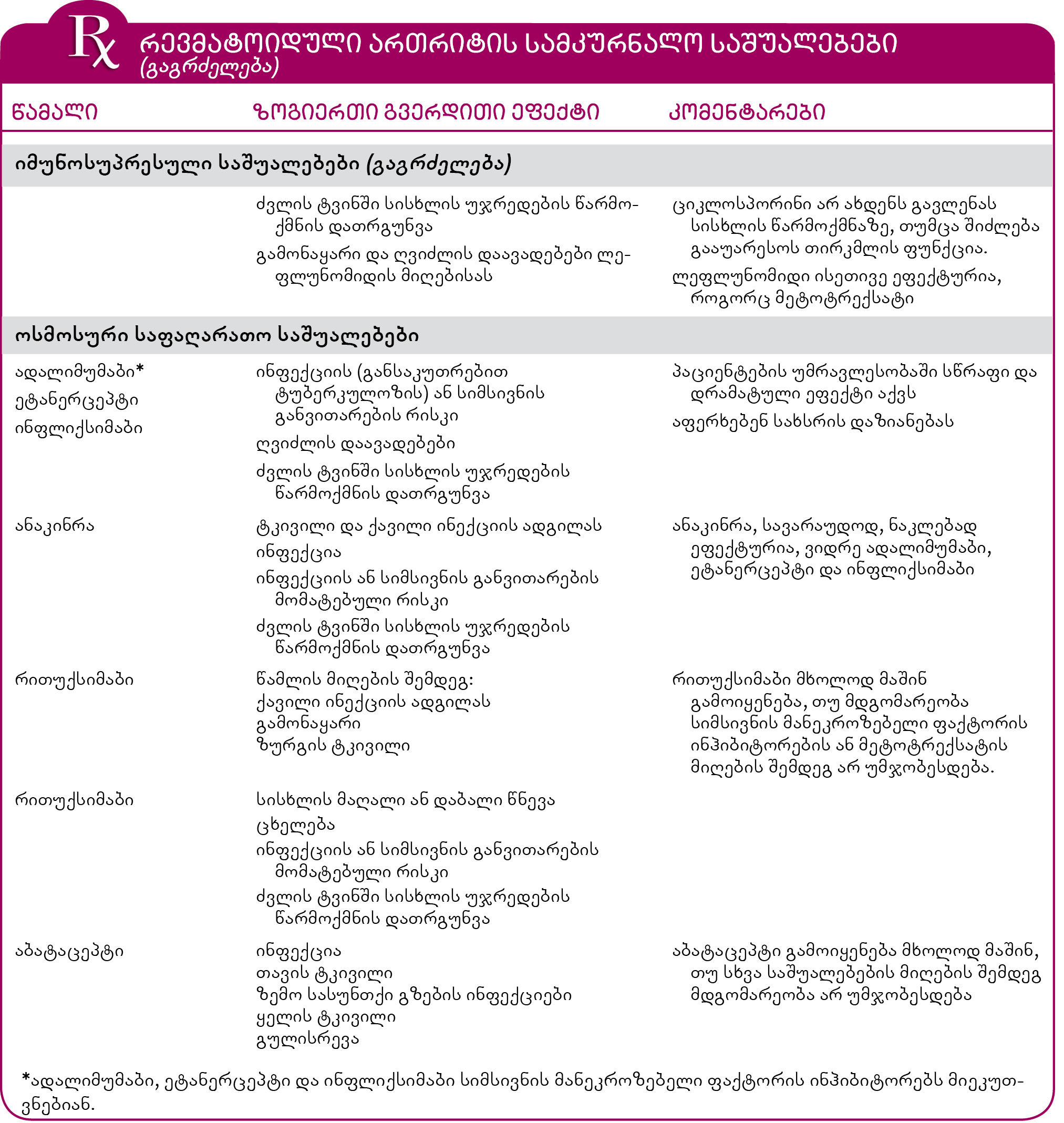
მკურნალობისათვის გამოყენებული მედიკამენტების ძირითადი ჯგუფებია: არასტეროიდული ანთების საწინააღმდეგო საშუალებები (აასს-ები), იმუნომოდულატორები (დაავადების მამოდიფიცირებელი ანტირევმატული საშუალებები), კორტიკოსტეროიდები და იმუნოსუპრესიული საშუალებები. ახალი სამკურნალო პრეპარატებია ლეფლუნომიდი, ანაკინრა (ინტერლეიკინ-1-ის რეცეპტორის ანტაგონისტი), სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორები და სხვა საშუალებები, რომლებიც ახდენენ იმუნური პასუხის მოდიფიცირებას (იმუნოსუპრესიული პრეპარატები). ზოგადად, რაც უფრო ძლიერია სამკურნალო საშუალება, პოტენციურად სერიოზული გვერდითი ეფექტები გააჩნია, რომელთა გამოვლენა მკურნალობის პროცესში აუცილებელია.

არასტეროიდული ანთების საწინააღმდეგო საშუალებები: აასს-ები ხშირად გამოიყენება რევმატოიდული ართრიტის მკურნალობისთვის. თუმცა ეს საშუალებები არ ახდენენ დაავადების პროგრესირების პრევენციას და პირველი რიგის პრეპარატებად არ განიხილებიან. ისინი ამცირებენ შეშუპებას დაზიანებულ სახსარში და ამსუბუქებენ ტკივილს. ოსტეოართრიტისაგან განსხვავებით, რევმატოიდული ართრიტი გამოხატულ ანთებით პროცესს იწვევს, ამიტომ პრეპარატებს, რომლებიც ანთებით პროცესს ამცირებენ, მათ შორის აასს-ებს, უპირატესობა ენიჭებათ აცეტამინოფენთან შედარებით, რომელიც ამცირებს მხოლოდ ტკივილს და არა ანთებას. ყველა აასს (მათ შორის, ასპირინი), იწვევს გვერდით ეფექტებს, აღიზიანებს კუჭის ლორწოვან გარსს, ამიტომ ეს პრეპარატები არ უნდა მიიღონ მათ, ვისაც საჭმლის მომნელებელი ტრაქტის აქტიური (პეპტიკური) წყლული აქვთ, მაგალითად – კუჭის ან თორმეტგოჯა ნაწლავის წყლულოვანი დაავადება. ამგვარი წყლულების განვითარების რისკს ამცირებენ მედიკამენტები, რომელთაც პროტონული ტუმბოს ინჰიბიტორებს უწოდებენ (ასეთია: ეზომეპრაზოლი, ლანსოპრაზოლი, ომეპრაზოლი, პანტოპრაზოლი და რაბეპრაზოლი). აასს-ების სხვა შესაძლო გვერდითი ეფექტებია: თავის ტკივილი, კონფუზია, არტერიული წნევის მატება, თირკმლების ფუნქციის გაუარესება, შეშუპება. ასპირინის მიღებისას ჭინჭრის ციების ან ასთმის განვითარების შემთხვევაში, იგივე სიმპტომები მოსალოდნელია სხვა აასს-ების მიღების შემდეგაც გამოვლინდეს. აღნიშნული ჯგუფის პრეპარატები ზრდიან გულის შეტევის და ინსულტის განვითარების რისკს. რისკი მით უფრო მაღალია, რაც უფრო დიდი დოზით და ხანგრძლივად გამოიყენება მედიკამენტი და ამ ჯგუფის სხვადასხვა პრეპარატისთვის განსხვავებულია.
რევმატოიდული ართრიტის სამკურნალოდ ასპირინი აღარ გამოიყენება, რადგან ეფექტური დოზები ხშირად ტოქსიკურია.
ციკლოოქსიგენაზა 2-ის ინჰიბიტორები (ცოგ-2), ასევე აასს-ებია, რომელთა მოქმედების ეფექტი მსგავსია, მაგრამ კუჭის დაზიანებას ნაკლებად იწვევენ. ასპირინის მიღების დროს კუჭის დაზიანების რისკი ისეთივეა, როგორც სხვა არასტეროიდების შემთხვევაში. იმ პაციენტებმა, რომელთაც გულის შეტევის და ინსულტის განვითარების რისკფაქტორები აქვთ, სიფრთხილე უნდა გამოიჩინონ ხანგრძლივი დროით კოქსიბების და ყველა აასს-ს გამოყენებისას.
დაავადების მამოდიფიცირებელი ანტირევმატული საშუალებები: დმას-ები, როგორიცაა მეტოტრექსატი, ჰიდროქსიქლოროქინი და სულფასალაზინი, ანელებენ რევმატოიდული ართრიტის პროგრესირებას და ზოგჯერ აუმჯობესებენ დაავადების მიმდინარეობას, თუმცა კვირები ან თვეებია საჭირო ეფექტის მისაღებად. ჩამოთვლილი საშუალებების ჩართვა მკურნალობის პროცესში დიაგნოზის დასმისთანავე ხდება. აასს-ების გამოყენებით ტკივილის შემცირების მიუხედავად, ექიმი ნიშნავს დმას-ს, რადგან დაავადება მსუბუქი ტკივილისას ან მისი არარსებობის შემთხვევაშიც კი პროგრესირებს.
დაავადებული პირების 66%-ის მდგომარეობა უმჯობესდება, თუმცა სრული რემისია იშვიათია. ართრიტის პროგრესირება მცირდება, მაგრამ ტკივილი რჩება. პაციენტები ამომწურავად უნდა იყვნენ ინფორმირებული დმას-ებით მკურნალობასთან დაკავშირებული რისკების თაობაზე და ტოქსიკური ეფექტების გამოვლენის მიზნით, იმყოფებოდნენ დაკვირვების ქვეშ.
დმას-ების კომბინაცია უფრო მეტად ეფექტურია, ვიდრე ერთი საშუალებით მკურნალობა. მაგალითად, ჰიდროქსიქლოროქინი, სულფასალაზინი და მეტოტრექსატი ერთად უფრო ეფექტურია, ვიდრე მეტოტრექსატი მარტო ან დანარჩენი ორი ერთად. ასევე, გარკვეული იმუნოსუპრესანტების კომბინაცია დმას-თან ხშირად უფრო ეფექტურია, ვიდრე ერთი საშუალების გამოყენება ან რამდენიმე დმას-ის კომბინაცია. მაგალითად, შესაძლებელია მეტოტრექსატის კომბინაცია სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორთან.
მეტოტრექსატი ორალურად ინიშნება კვირაში ერთხელ. დაბალი დოზებით გამოყენებისას, იგი ანთების საწინააღმდეგოდ მოქმედებს. ძალზე ეფექტურია და შედეგი რამდენიმე კვირაში დგება. მეტოტრექსატის მიღებისას, ღვიძლის დისფუნქციის ან დიაბეტის მქონე პირებს ექიმთან ხშირი ვიზიტი და სისხლის ანალიზების ჩატარება ესაჭიროებათ, რათა დროულად გამოვლინდეს შესაძლო გვერდითი ეფექტები. ღვიძლში მოსალოდნელია ნაწიბუროვანი ქსოვილის გამრავლება, თუმცა მისი გამოვლენა და პროცესის შეფერხება შესაძლებელია უფრო რთული დაზიანების განვითარებამდე. ღვიძლის დაზიანების რისკის შესამცირებლად, დაავადებულმა თავი უნდა შეიკავოს ალკოჰოლის მიღებისაგან. შესაძლო გართულებაა ძვლის ტვინის სუპრესია (სისხლის წითელი ან თეთრი უჯრედების და თრომბოციტების წარმოქმნის დათრგუნვა). მკურნალობის პროცესში, 2 თვეში ერთხელაა საჭირო სისხლის საერთო ანალიზის ჩატარება. იშვიათი, მაგრამ პოტენციურად მომაკვდინებელია ფილტვების ანთება. ასევე შესაძლებელია ანთებითი პროცესების განვითარება პირის ღრუში და გულისრევა. მეტოტრექსატის შეწყვეტის შემთხვევაში, შესაძლებელია მძიმე რეციდივის განვითარება. ზოგიერთი გვერდითი ეფექტის შემცირება, მაგალითად, როგორიცაა პირის ღრუს წყლულები, შესაძლებელია ფოლატების (ფოლიუმის მჟავა) დანიშვნით.
ჰიდროქსიქლოროქინი დასალევად ინიშნება ყოველდღიურად. გვერდითი ეფექტები, ჩვეულებრივ მსუბუქია და მოიცავს გამონაყარს, კუნთების ტკივილს და თვალის პრობლემებს. თვალის გარკვეული პრობლემები, შეიძლება მუდმივად დარჩეს, ამიტომ ჰიდროქსიქლოროქინის მიღებისას, საჭიროა ოფთალმოლოგთან ვიზიტი და თვალების შემოწმება მკურნალობის დაწყებამდე და შემდეგ, მკურნალობის მანძილზე – ყოველ 6-12 თვეში ერთხელ. თუ პრეპარატის მიღებიდან 9 თვეში მდგომარეობა არ გაუმჯობესდა, წამლის მიღება წყდება. სხვა შემთხვევაში, ჰიდროქსიქლოროქინით მკურნალობის გაგრძელება შეიძლება იმდენი ხნით, რამდენითაც საჭიროა.
სულფასალაზინის აბები ამსუბუქებენ სიმპტომებს და აფერხებენ სახსრების დაზიანებას. იგი ინიშნება რევმატოიდული ართრიტის ნაკლებად მძიმე ფორმების დროს ან ეფექტურობის გასაზრდელად ემატება სხვა საშუალებებს. დოზა იზრდება თანდათან და გაუმჯობესება, ჩვეულებრივ, 3 თვეში შეინიშნება. სულფასალაზინმა სხვა დმას-ების მსგავსად, შეიძლება გამოიწვიოს კუჭის გაღიზიანება, ღვიძლის პრობლემები, სისხლის უჯრედების ცვლილება და გამონაყარი.
ოქროს პრეპარატები აღარ გამოიყენება მკურნალობისათვის.
კორტიკოსტეროიდები: კორტიკოსტეროიდი, როგორიცაა პრედნიზონი, ყველაზე ეფექტურად ამცირებს ანთებით პროცესს სხეულის ნებისმიერ ნაწილში. თუმცა იგი ეფექტურია ხანმოკლე კურსის სახით გამოყენებისას, დროთა განმავლობაში მისი ეფექტურობა მცირდება, ხოლო რევმატოიდული ართრიტი აქტიური რჩება წლების მანძილზე.
ურთიერთსაწინააღმდეგო მონაცემები არსებობს იმასთან დაკავშირებით, ამცირებენ თუ არა კორტიკოსტეროიდები რევმატოიდული ართრიტის პროგრესირებას. უფრო მეტიც, კორტიკოსტეროიდების ხანგრძლივი გამოყენება იწვევს გვერდითი ეფექტების განვითარებას, რომლებიც თითქმის ყველა ორგანოს მოიცავს. ამის გამო, ექიმები ამ საშუალებებს ხანმოკლე კურსის სახით ნიშნავენ მძიმე სიმპტომების შემთხვევაში (სანამ დმას-ების ეფექტი გამოვლინდება) ან მძიმე გამწვავების დროს, როდესაც მრავალი სახსარი ზიანდება. ასევე ეფექტურია აღნიშნული პრეპარატები სახსარგარეთა ანთებითი პროცესების სამკურნალოდ, მაგალითად, ფილტვების (პლევრა) ან გულის მფარავი გარსების (პერიკარდიუმი) ანთებისას. გვერდითი ეფექტების რისკის გათვალისწინებით, ყოველთვის ინიშნება მინიმალური ეფექტური დოზა. კორტიკოსტეროიდების სახსარში ინექციის შემთხვევაში არ ვითარდება ისეთი გვერდითი ეფექტები, როგორც ეს დასალევი (ორალური) ან ვენური გზით წამლის მიღების დროს ხდება. სწრაფი და ხანმოკლე გაუმჯობესების მისაღწევად, იგი ინექციის გზით შეჰყავთ სახსარში. პეპტიკური წყლულის, მაღალი არტერიული წნევის, ინფექციების, დიაბეტის და გლაუკომის დროს, დასალევი ან ინტრავენური კორტიკოსტეროიდების გამოყენება დასაშვებია მხოლოდ ექიმის მიერ მკაცრი დაკვირვების პირობებში.
იმუნოსუპრესიული საშუალებები: კორტიკოსტეროიდები თრგუნავენ იმუნურ სისტემას, თუმცა სხვა სამკურნალო პრეპარატებიც მოქმედებენ მსგავსი მექანიზმით და უფრო ძლიერად და მათ იმუნოსუპრესიულ საშუალებებს უწოდებენ. თითოეული ასეთი მედიკამენტი აფერხებს დაავადების პროგრესირებას და ამცირებს სახსრების მიმდებარე ძვლების დაზიანებას. იმუნურ სისტემაზე ზემოქმედების გზით, იმუნოსუპრესიულმა საშუალებებმა შეიძლება გაზარდონ ინფექციის და ზოგიერთი სიმსივნის განვითარების რისკი. აღნიშნული ჯგუფის საშუალებებია: მეტოტრექსატი (რომელიც ხშირად პირველი გამოიყენება, როგორც დმას), ლეფლუნომიდი, აზათიოპრინი, ციკლოფოსფამიდი, ციკლოსპორინი, სიმსივნის მანეკროზებელი ფაქტორის ინჰიბიტორები, რითუქსიმაბი და აბატაცეპტი.
იმუნოსუპრესიული საშუალებები ეფექტურია მძიმედ მიმდინარე რევმატოიდული ართრიტის სამკურნალოდ. პრეპარატები ანთებით პროცესს იმგვარად თრგუნავენ, რომ შეიძლება თავიდან იქნეს აცილებული კორტიკოსტეროიდები ან დაინიშნოს ისინი დაბალი დოზით. იმუნოსუპრესიულ საშუალებებს პოტენციურად ტოქსიკური და სერიოზული გვერდითი ეფექტები გააჩნიათ, როგორიცაა ღვიძლის დაავადებები, მიდრეკილება ინფექციების განვითარებისადმი, ძვლის ტვინში სისხლის უჯრედების წარმოქმნის დათრგუნვა და ციკლოფოსფამიდის მიღების შემთხვევაში – სისხლდენა შარდის ბუშტიდან. ამასთან, აზათიოპრინი და ციკლოფოსფამიდი ზრდიან სიმსივნის განვითარების რისკს. ქალებმა, რომლებიც ორსულობას გეგმავენ, იმუნოსუპრესიული საშუალებები უნდა მიიღონ მხოლოდ ექიმთან კონსულტაციის შემდეგ.
ლეფლუნომიდის სარგებელი მეტოტრექსატის მსგავსია, მაგრამ ნაკლებად იწვევს სისხლის წარმოქმნის დათრგუნვას და ფილტვების ფიბროზს. ინიშნება იმავე შემთხვევებში, როგორც მეტოტრექსატი, ყოველდღიურად, დასალევად. მნიშვნელოვანი გვერდითი ეფექტებია გამონაყარი, ღვიძლის დისფუნქცია, თმის ცვენა და დიარეა.
ეტანერცეპტი, ინფლიქსიმაბი და ადალიმუმაბი – სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორები არიან და შეიძლება მნიშვნელოვნად ეფექტური აღმოჩნდნენ იმ პაციენტებისთვის, რომლებიც მხოლოდ მეტოტრექსატით მკურნალობისას სათანადო შედეგს ვერ აღწევენ. ეტანერცეპტი კანქვეშ ინექციის სახით ინიშნება კვირაში ერთხელ ან ორჯერ, ხოლო ინფლიქსიმაბი – დამტვირთავი დოზის შემდეგ, ინტრავენურად, 8 კვირაში ერთხელ. ადალიმუმაბი კანქვეშ კეთდება 1-2 კვირაში ერთხელ. სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორები ორგანიზმის იმუნური სისტემის ნაწილს წარმოადგენენ, ამიტომ TNF-ის ინჰიბირებამ შეიძლება შეასუსტოს ინფექციასთან ბრძოლის უნარი. აღნიშნული ჯგუფის საშუალებები არ უნდა დაინიშნოს აქტიური ინფექციის დროს. ეტანერცეპტის, ინფლიქსიმაბის და ადალიმუმაბის გამოყენება შეიძლება მეტოტრექსატთან ერთად.
ანაკინრა რეკომბინანტული ინტერლეიკინ-1-ის (IL-1) რეცეპტორის ანტაგონისტია, რაც იმას ნიშნავს, რომ იგი წყვეტს ანთებით პროცესში ჩართულ მნიშვნელოვან ქიმიურ ჯაჭვს. ინიშნება დღეში ერთხელ, ინექციის სახით. ყველაზე ხშირი გვერდითი ეფექტია ინექციის ადგილზე ტკივილი და ქავილი. ინტერლეიკინ-1 იმუნური სისტემის ნაწილია და მისი ინჰიბიცია/შეფერხება თრგუნავს ორგანიზმის ინფექციასთან ბრძოლის უნარს. ანაკინრა ასევე თრგუნავს სისხლის თეთრი უჯრედების წარმოქმნას. მისი გამოყენება არ შეიძლება სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორებთან ერთად.
რითუქსიმაბი ამცირებს თეთრი სისხლის უჯრედების ერთ-ერთი სახეობის – B-უჯრედოვანი ლიმფოციტების რაოდენობას, რომელიც პასუხისმგებელია ანთებით პროცესსა და ინფექციასთან ბრძოლაზე. ვინაიდან რითუქსიმაბის უსაფრთხოების თაობაზე საკმარისი მტკიცებულებები არ არსებობს, როგორც ეს სხვა წამლების შემთხვევაშია, იგი იმ პაციენტებს ენიშნებათ, რომელთა მდგომარეობა მეტოტრექსატის და სიმსივნის მანეკროზებელი ფაქტორის (TNF) ინჰიბიტორებით მკურნალობისას საკმარისად ვერ გაუმჯობესდა. კეთდება ინტრავენური ინექციით 2-კვირიანი ინტერვალებით, 2 დოზად. გვერდითი ეფექტები, როგორც სხვა იმუნოსუპრესიული საშუალებების შემთხვევაშია, შეიძლება მოიცავდეს ინფექციის განვითარების გაზრდილ რისკს. ასევე შეიძლება გამოიწვიოს გამონაყარი, გულისრევა, ზურგის ტკივილი, ქავილი და მაღალი ან დაბალი არტერიული წნევა.
აბატაცეპტი გავლენას ახდენს ანთებით პროცესში მონაწილე უჯრედებს შორის კომუნიკაციაზე. ინტრავენური ინექცია კეთდება ნელა, რამდენიმე წუთის განმავლობაში. მისი მიღება იწვევს გვერდით ეფექტებს და გამოიყენება მხოლოდ იმ შემთხვევაში, როდესაც სხვა საშუალებების მიღებით მდგომარეობა არ გაუმჯობესდა.
სხვა მკურნალობა: რევმატოიდული ართრიტის მკურნალობის დროს, სახსარში მიმდინარე ანთებითი პროცესის დამთრგუნველი საშუალებების გამოყენებასთან ერთად, მკურნალობა უნდა მოიცავდეს არამედიკამენტურ მიდგომასაც, როგორიცაა ვარჯიში, ფიზიკური ან ოკუპაციური თერაპია და ზოგჯერ – ქირურგიული ჩარევა. ანთებითი სახსარი ფრთხილად უნდა დაიჭიმოს და არ გაჩერდეს ერთსა და იმავე პოზიციაში ხანგრძლივად. ანთებითი პროცესის უკუგანვითარებასთან ერთად, რეგულარული, აქტიური ვარჯიში აუმჯობესებს მდგომარეობას, თუმცა არ არის სასურველი ვარჯიში ძლიერ დაღლამდე. ზოგი პაციენტისთვის უფრო მარტივია წყალში ვარჯიში.
შებოჭილი სახსრების მკურნალობა მოიცავს ინტენსიურ სავარჯიშოებს და პერიოდულად არტაშნის გამოყენებას, სახსრის თანდათან გასაშლელად. მედიკამენტური ჩარევის უეფექტობის შემთხვევაში, შეიძლება საჭირო გახდეს ქირურგიული მკურნალობა. შორს წასული დაავადების შემთხვევაში, სახსრის ფუნქციისა და მობილურობის აღდგენის ყველაზე ეფექტური გზა – მუხლის ან ბარძაყის სახსრის პროთეზირებაა. ზოგიერთ შემთხვევაში შესაძლებელია სახსარი საერთოდ მოსცილდეს ან ჩაიკეტოს, განსაკუთრებით ფეხის არეში, სიარულის დროს ტკივილის შესამცირებლად. ცერა თითი ფიქსირდება იმგვარად, რომ შეასრულოს მოჭიდების ფუნქცია, ხოლო კისრის დასაწყისში არასტაბილურ მალებს აფიქსირებენ ზურგის ტვინის კომპრესიის თავიდან ასაცილებლად.
რევმატოიდული ართრიტით დაუძლურებულ პაციენტებს, ყოველდღიური აქტივობების შესასრულებლად, შეუძლიათ გარკვეული დამხმარე საშუალებების გამოყენება. მაგალითად, სპეციალურად მოდიფიცირებული ორთოპედიული ან სპორტული ფეხსაცმელი ნაკლებად მტკივნეულს ხდის სიარულის პროცესს, ხოლო ისეთი ხელსაწყოები, როგორიცაა მომჭერები – ამცირებს ხელის ძალდატანებით მოჭერის აუცილებლობას.
ქირუგიული ჩარევის საკითხის განხილვა საჭიროა საერთო დაავადების გათვალისწინებით. მაგალითად, მტევნის და ხელის დეფორმაციისას ავადმყოფს რეაბილიტაციის პერიოდში შეზღუდული აქვს ყავარჯნების გამოყენების შესაძლებლობა, ხოლო მნიშვნელოვნად დაზიანებული მუხლი და ტერფი ზღუდავს ბარძაყზე ოპერაციის ეფექტურობას. თითოეული პაციენტისათვის უნდა განისაზღვროს მკურნალობის მიზნები, თანაც მხედველობაში უნდა იქნეს მიღებული ფუნქციური სტატუსი. ქირურგიული ჩარევა შეიძლება ჩატარდეს დაავადების გამწვავებისას.
სახსრის პროთეზირება ნაჩვენებია, როდესაც დაზიანება მნიშვნელოვნად ზღუდავს მის ფუნქციას. შედეგიანია მენჯ-ბარძაყისა და მუხლის სახსრების სრული პროთეზირება.
